Es gilt das Sozialstaatsgebot
Als Bevölkerung eines sozialen Bundesstaates sind wir von der Verfassung aufgerufen, die Aufgaben gemeinsam zu tragen, die sich dann ergeben, wenn wir krank, arm, behindert, arbeitslos oder pflegebedürftig sind. Wir versprechen uns gegenseitig, dass wir uns teilhaben lassen an dieser Gesellschaft und haben uns von der Politik Regeln machen lassen, die uns gesetzlich verpflichten, Steuern und Beiträge zu zahlen, damit solche Hilfe in guter Qualität sichergestellt werden kann. Wir leben mit über 80 Millionen Menschen nach diesen Regeln. Soweit die staatlichen Gemeinsamkeiten. Doch wer ist „Wir“?
Grafik des SVR von 2014 (Kapitel X, S. 181 der Kurzfassung).
Starke regionale Unterschiede
Man denke beispielsweise an die arme Uckermark im Nordosten Deutschlands und an den von Migranten geprägten Stadtteil Neukölln in Berlin oder andererseits an die wohlhabende Gemeinde Gmund am Tegernsee oder das noble Quartier Uhlenhorst an der Hamburger Alster. Bundesweit geltende Regelungen oder Verträge sind weder geeignet noch ausreichend, um überall angemessene Hilfe in guter Qualität bedarfsgerecht sicherzustellen. Für bedarfsgerechte Hilfe bedarf es vor allem Zeit, Erfahrung, Wissen und Empathie von Menschen mit guter Kenntnis der regionalen Angebote und Möglichkeiten. Bekanntheit und Vertrauen sind die besten Voraussetzungen für eine menschenwürdige Hilfe.
Subsidiarität als Grundlage für berechtigtes Vertrauen
Gesellschaft organisiert sich dort, wo man miteinander redet, wo man sich kennt und wo man sich deshalb zu Recht vertrauen kann. Als ein solcher Sozialraum ist die Bundesrepublik Deutschland viel zu groß. Selbst unsere 16 Länder sind für gute soziale Hilfestrukturen auf eine funktionierende kommunale Ebene angewiesen.
In der katholischen Soziallehre wurde das Prinzip der Subsidiarität entwickelt, welches vorschlägt, Probleme möglichst gleich dort zu lösen, wo sie sichtbar werden. Jeweils übergeordneten Träger sollen sicherstellen, dass an der Basis Selbsthilfe möglich ist. Sie greifen nur bei solchen Leistungen ergänzend ein, welche die Gemeinschaft vor Ort überfordern würden und die deshalb besser zentralisiert für alle Gemeinschaften vorgehalten werden. Die übergeordnete Ebene hat dabei das Bestreben, sich so schnell es geht wieder überflüssig zu machen.
Hilfsbedürftigkeit bleibt aber selbst für eine insgesamt leistungsfähige Gesellschaft eine schwierige Aufgabe und soll mit möglichst wenig Aufwand gut bewältigt werden.
Perspektivwechsel durch Deregulierung
Doch Gesundheit und Pflege, Arbeit und Wohnung sind in unserer durchökonomisierten Welt Bereiche, die auch aus wirtschaftlicher Perspektive interessant geworden sind. Sie werden deshalb meistens mit der Endsilbe –markt versehen.
Seit Einführung der Pflegeversicherung hat in Deutschland ein gewinnorientierter Pflegemarkt die kommunalen Pflege- und Sorgestrukturen zunehmend verdrängt. Pflegebedürftige und ihre Angehörigen stehen dem weitgehend hilflos und mit begründetem Misstrauen gegenüber. Die Kommerzialisierung der Anbieterseite, die Angst und das Misstrauen der Betroffenen prägen die Diskussion um Pflege und medizinische Versorgung der letzten Jahre.
Wenn in einer Gemeinde die Pflegedienste mit ihren Kleinwagen voller Werbung um die Wette nach Parkplätzen suchen und Billigkräfte durch die Treppenhäuser und Vorgärten eilen, um möglichst ohne schlechtes Gewissen die Pflegeminuten für ihre Unternehmen zu erbringen, dann wundert man sich, weshalb die Solidargemeinschaft der altruistischen Beitragszahler das schon so lange mitmacht.
Kompetenzverlust vor Ort
Von den Hilfebedürftigen selbst ist naturgemäß wenig Widerstand zu erwarten und von der Gemeindevertretung kam bisher meistens ein ratloses Achselzucken. Dafür sei man schon lange nicht mehr zuständig. Gemeindeschwestern gebe es nicht mehr und die ehemals defizitären Heime seien zum Glück längst alle privatisiert. Auch die Ärzteschaft und andere selbständige Profis laufen jahrelang schon im Wettbewerb den Karotten hinterher, die ihnen von der Wirtschaft, die am kranken System verdient, vor das Maul gehängt werden.
Not als Wachstumsgrundlage
Die Marktperspektive hat sich in den letzten 30 Jahren im deutschen Gesundheitswesen überall durchgesetzt. Selbst kirchliche und weltliche Wohlfahrtsverbände sind zu harten ökonomischen Konkurrenten im Gesundheits- und Pflegemarkt mutiert.
Wie in anderen Wirtschaftszweigen sehen wir jetzt auch im Gesundheitswesen und in der Pflege die typischen Merkmale ökonomischer Primärinteressen: Monopolisierung, Dumping-Wettbewerb, Geschäftsgeheimnisse, Personaleinsparungen, Konzentration auf lukrative Marktsegmente, Bonuszahlungen für Umsatzsteigerung und Schaffung von Knappheit und Bedarf. Hilfebedürftigkeit und Krankheit sind aus der Sicht des Marktes eben keine Last, sondern eine Wachstumschance.
Man sieht das besonders in „Marktsegmenten“ der letzten Lebensphase: Je größer Angst und Not, um so höher der Preis und die Rendite. Hilflosigkeit wird vom Markt gesucht und genutzt.
Unsere Kassen sind systemisch korrumpiert.
Selbst unsere Solidarkassen, die gesetzlichen Krankenkassen und Pflegekassen gehorchen diesem wirtschaftlichen Primat. Sie wurden von der Politik in einen perversen Wettbewerb geschickt und versuchen, marktkonform ihre Ausgaben zu minimieren und ihre Einnahmen zu maximieren. Wer wenig bringt und teuer ist, den würden sie am liebsten der Konkurrenz rüberschieben. Selbst gesetzliche Krankenkassen als Körperschaften öffentlichen Rechts bestechen aktiv Ärzte und geben ihnen mehr Geld, wenn diese ihre Diagnosen so verändern, dass die Kasse mehr aus dem Gesundheitsfonds erhält. Solidarität und Sozialstaatsgebot geraten angesichts des harten Wettbewerbs unter den Kassen auch hier in Vergessenheit.
Und im Übrigen ist auch keine Kasse zuständig, wenn es irgendwo Unter-, Über- oder Fehlversorgung gibt, denn jede Kasse ist ja nur gegenüber den eigenen Versicherten verantwortlich. Tausende von Verträgen werden möglichst heimlich und jeweils selektiv im Wettbewerb geschlossen. Auch Qualitätszertifikate kann man kaufen.
Wenn durch Ökonomisierung das primäre Interesse, nämlich die eigentlich von der Gesellschaft anvertraute Funktion, ins Hintertreffen gerät und geschwächt wird, dann spricht man von systemischer oder institutioneller Korruption. Diese wächst solange, bis wir das durchschauen und politisch beenden.
Was ist anders in Tondern als in Husum?
Menschen wollen in ihrem sozialen Umfeld bleiben und - wenn es denn sein muss -– auch dort sterben dürfen. Hierzu gibt es genügend Umfrageergebnisse und es steht viel darüber in Parteiprogrammen. Doch weshalb klappt so etwas in Sonderburg oder Tondern und 40 km weiter in Flensburg oder Husum schon nicht mehr?
In Deutschland gibt es eben keinen kommunalen Gesundheitsdienst sondern einen diversifizierten Gesundheits- und Pflegemarkt. In Dänemark sind Patienten zwar auch eine Belastung, aber die Gemeinde würde sich schämen, wenn es den Alten und Kranken schlecht ginge. Man ist stolz, diese „Last“ gut zu tragen. In Deutschland sind die Gemeinden weitgehend raus. Alte und Kranke sind primär zu einer Verdienstquelle geworden und es wird im Markt um Patienten als Kunden geworben und gestritten. Wir schämen uns nicht mehr, weil wir uns mit Hilfe des Marktes „entsorgt“ haben.
Bei uns versuchen Gesundheitsunternehmen, durch politische Einflussnahme die Versorgung jetzt so zu lenken, dass von der Arztpraxis zum Akutkrankenhaus, über Rehaklinik und Hilfsmittel bis hin zum Pflegeheim oder zum ambulanten Pflegedienst mithilfe von Case-Managern keine Einnahmequelle der Konkurrenz überlassen wird. Große Anbieter gewinnen auch hier an Einfluss. Vor dieser profitgeleiteten Integration muss gewarnt werden. Trotz immer neuer Produkte wird es in Deutschland solange keine Qualitätsverbesserung für die Betroffenen in der gesundheitlichen Versorgung oder in der Pflege geben, wie wir die Verantwortung hierfür nicht konsequent subsidiär umgestalten und dabei darauf achten, dass Gestaltungs- und Budgetverantwortung in einer Hand sind - und zwar in öffentlicher!
Es geht auch in Deutschland - bisher nur psychiatrisch
Es gibt zum Glück auch bei uns bereits einige Ausnahmen. Zum Beispiel im Kreis Herzogtum Lauenburg, wo eine Klinik damit verdient, dass die Menschen im Einzugsbereich möglichst nicht eingewiesen werden müssen. Leider gibt es so etwas bisher nur in der Psychiatrie und nur in einigen Kreisen. In Geesthacht, zwischen Lauenburg und Hamburg wurden die Klinikbetten weitgehend reduziert und das Personal macht Homecare.[1]
Hier werden mit einem psychiatrischen Regionalbudget seit Jahren 180.000 Einwohner mit ambulanter Psychiatrie und durch multidisziplinäre Teams gut versorgt. Es können teure Klinikeinweisungen weitgehend vermieden und viel Elend und Geld gespart werden. Alle Kassen in Schleswig-Holstein machen mit und partizipieren so an den Vorteilen dieser vernünftigen und kostengünstigen Versorgungsform. Das Land ist klein, nicht weit entfernt von Skandinavien und man kennt sich.
Das Projekt wurde von engagierten Psychiatern und überzeugten Managern vor Ort gestartet. Mit Unterstützung der Politik gelang es, nicht etwa nur einige Selektivverträge abzuschließen, sondern alle Kassen flächendeckend zu beteiligen. Hier arbeiten alle Gesundheitsberufe Hand in Hand, wie im Krankenhaus ohnehin üblich. Aber Mauern und Betten werden weitgehend eingespart.
In einem Dutzend der etwa 400 Kreise und kreisfreien Städte Deutschlands werden inzwischen solche oder ähnliche Alternativmodelle zur Krankenhauspsychiatrie praktiziert. Der Präsident der größten Fachgesellschaft für Psychiater in Deutschland (DGPPN), Prof. Dr. Arno Deister, Chefarzt in Itzehoe, hatte als erster mit Unterstützung seines klugen Landrates ein Regionalbudget[2] mit den Kassen ausgehandelt und konzipiert.
Regionalbudgets und regionale Verantwortung - das Geheimrezept im Norden
In Schweden oder Dänemark geht so etwas schon lange auch mit vielen anderen chronischen Krankheiten nach einem ähnlichen Prinzip: Die Region erhält ein einwohnerbezogenes und risikogewichtetes Budget und versucht damit effizient, das heißt also möglichst präventiv und rehabilitativ die Bevölkerung zu versorgen. Pflegekräfte und Ärzte arbeiten ambulant eng zusammen, so wie es bei uns nur hinter Klinikmauern üblich ist. Durch die Vermeidung eines teuren sektorbezogenen Nebeneinanders und durch eine integrierte Budgetverantwortung ergibt sich eine wirklich integrierte Versorgung automatisch.
Integrierte Budgets erleichtern integrierte Versorgung
Die Bertelsmann Stiftung hat 2014 eine sehr interessante Arbeit zu integrierten kommunalen Pflegebudgets herausgegeben[3] und dabei sehr detailliert auch die Machbarkeit unter den heutigen gesetzlichen und finanziellen Rahmenbedingungen untersuchen lassen. Das Ergebnis dieser Studie ist sehr ermutigend.
Auch der Sozialverband-Schleswig Holstein setzt sich für eine Bündelung der Budget- und Gestaltungsverantwortung für alle Pflegeleistungen auf kommunaler Ebene ein. Die Kommunen sollen planen, Verträge abschließen, die professionelle Hilfe vor Ort mit der Laienhilfe verzahnen und mithilfe des von allen Kostenträgern vor Ort gebündelten Budgets für eine effiziente Pflege sorgen. Auch wenn die Gemeinde sich das nicht zutraut und diese Arbeit teilweise vergibt, soll sie in der Letztverantwortung vor den Einwohnern bleiben. Land und Bund geben den Gemeinden bei Bedarf subsidiäre Hilfestellungen. Alle Kostenträger sollen durch den Gesetzgeber verpflichtet werden, ihre Budgetanteile vor Ort zusammenzuführen.
Als ein erster Schritt wäre es auch möglich, dass einzelne Bundesländer durch den Gesetzgeber ermächtigt werden, hier voranzugehen und geeignete regionale Voraussetzungen zu schaffen. Eine entsprechende Bundesratsinitiative halte ich für sinnvoll, möglich und unterstützenswert. Soweit zur regional verantworteten und integrierten Pflege.
Die gesamte pflegerisch-medizinische Grundversorgung vor Ort integrieren
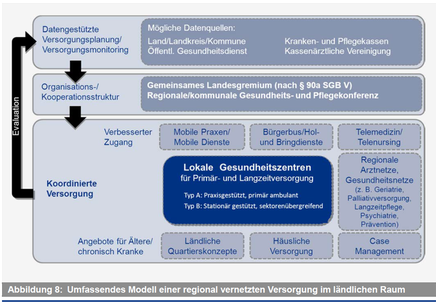
Weshalb sollten wir aber nicht gleich die ärztliche Grundversorgung in das das genannte Regionalmodell einbeziehen – wie schon in der Psychiatrie im Kreis Herzogtum Lauenburg? Es bedarf noch nicht einmal einer Gesetzesänderung, um eine integrierte medizinisch-pflegerische Grundversorgung mit sektorübergreifendem Budget zu formulieren und zum Beispiel durch gemeinnützige GmbHs oder Genossenschaften auf kommunaler Ebene zu verwirklichen. In Büsum hat man aus der Not des Ärztemangels bereits ein Ärztliches Zentrum unter kommunaler Trägerschaft[4] konzipiert. So etwas ließe sich gut mit der pflegerischen Komponente kombinieren. Bei den Verhandlungen um die Höhe des Budgets könnte man dabei - wie in der Psychiatrie in Itzehoe oder Lauenburg - von den regional bisher insgesamt aufgewandten Kosten ausgehen.
Pflegerisch-ärztliche Kooperation wie in der Klinik – nur ohne Mauern
Wenn die ohne Klinikmauern kooperierenden interdisziplinären Profi-Teams teure Klinikeinweisungen vermeiden und erfolgreiche Prävention ganz nebenbei einbeziehen, kann der erwirtschaftete Gewinn - zumindest zum größten Teil - in der Region zur Verbesserung der Versorgung eingesetzt werden. Die kommunalen Teams können einen sehr viel flexibleren Personaleinsatz organisieren und ärztliche oder pflegerische Teilzeit-Jobs erleichtern. Auch die Einbindung von anderen sozialen Leistungen oder von Ehrenamtskräften könnte vor Ort integriert werden. (In Lauenburg gibt es sogar „Immobilientherapie“ und eine enge Zusammenarbeit mit der örtlichen Arbeitswelt).
Regionalisierte gesundheitlich-pflegerische Gesamtverantwortung bringt allen Gewinn
Alterskrankheiten, chronische Schmerz- oder Stoffwechselerkrankungen o.ä. führen beim bisherigen professionellen Nebeneinander immer wieder zu „Notfallaufnahmen“. In der Klinik und im Wohnumfeld der chronisch Kranken verursachen auch DRG-bedingte Frühentlassungen oft Unsicherheit und teure Fehl- oder Unterversorgung.
Das ist ethisch problematisch und medizinisch nicht notwendig. Ein gut eingespieltes, interdisziplinäres Team kann unnötige Klinikaufenthalte vermeiden und das selbstverständliche Langzeit-Patientenmanagement ohne zusätzlichen Aufwand gleich mitübernehmen. Der Sachverständigenrates zur Begutachtung der Entwicklung im Gesundheitswesen hat in seinem Sondergutachten 2009 ähnliche integrierte Versorgungsformen vorgeschlagen und diese im Gutachten 2014 weiter konkretisiert.(5)
In einem Bericht für den Europarat (6) habe ich so etwas wie palliativen Versorgung als Modell für eine integrierte pflegerisch-psychosoziale-ärztliche Versorgungsform auch für solche Menschen gefordert, die unabhängig von tödlichen Risiken (Wer weiß schon, wann diese kommen?) wegen ihrer chronischen Schmerzen und/oder Gebrechen dauernd einer schützenden und rehabilitierenden fachlichen Hilfe bedürfen. Ein Sozialstaat, der die Menschenwürde als konstituierende Prämisse in seiner Verfassung trägt, kann die Pflege und Sorge um seine Schwächsten nicht einer von privaten Interessen geformten vaterlandslosen Wirtschaft überlassen!
Bisher kümmern sich nur wenige Gemeinwesen um diese traditionell kommunale Arbeit. Pflege und Sorge, Betreuung, soziale Beratung und medizinische Grundversorgung sind wesentliche Elemente der Lebensqualität in den Kommunen. Wenn Kommunen sie zu ihrer Sache machen, bekommt Daseinsvorsorge wieder ein dankbares Gesicht.
[1] https://correctiv.org/recherchen/stories/2015/09/26/der-psychiatrie-skandal/ (Abgerufen am: 10.03.2018)
[2] https://www.klinikum-itzehoe.de/kliniken/zentrum-fuer-psychosoziale-medizin/regional-budget.html
[3] http://www.bertelsmann-stiftung.de/de/publikationen/publikation/did/pflege-vor-ort-gestalten-und-verantworten/ (abgerufen am: 10.03.2018)
[4] https://www.aerztezeitung.de/politik_gesellschaft/gp_specials/aerzte_fuer_deutschland/article/893417/aerztehaus-buesum-vorzeigeobjekt-nordseestrand.html#
(5) SVR Gutachten 2014 https://www.svr-gesundheit.de/fileadmin/user_upload/Aktuelles/2014/SVR-Gutachten_2014_Kurzfassung_01.pdf
(6)Council of Europe, Parl. Assembly, Doc. 11758 04/11/2008, Palliative care: a model for innovative health and social policies, Wolfgang WODARG
